癌症疼痛诊疗规范(2018年版)
时间:2018-09-29 17:09 来源: 发布人:高燕仙 浏览:
一、概述
疼痛是人类的第五大生命体征,控制疼痛是患者的基本权益,也是医务人员的职责义务。疼痛是癌症患者最常见和难以忍受的症状之一,严重地影响癌症患者的生活质量。初诊癌症患者的疼痛发生率约为25%,而晚期癌症患者的疼痛发生率可达60%-80%,其中1/3的患者为重度疼痛。
如果癌症疼痛(以下简称癌痛)不能得到及时、有效的控制,患者往往感到极度不适,可能会引起或加重其焦虑、抑郁、乏力、失眠以及食欲减退等症状,显著影响患者的日常活动、自理能力、社会交往和整体生活质量。因此,在癌症治疗过程中,镇痛具有重要作用。对于癌痛患者应当进行常规筛查、规范评估和有效地控制疼痛,强调全方位和全程管理,还应当做好患者及其家属的宣教。
为进一步规范我国医务人员对于癌痛的临床诊断、治疗和研究行为,完善重大疾病规范化诊疗体系,提高医疗机构癌痛诊疗水平,积极改善癌症患者生活质量,保障医疗质量和医疗安全,特制定本规范。
二、癌痛病因、机制及分类
(一)癌痛病因。
癌痛的原因复杂多样,大致可分为以下三类:
1.肿瘤相关性疼痛:因为肿瘤直接侵犯、压迫局部组织,或者肿瘤转移累及骨、软组织等所致。
2.抗肿瘤治疗相关性疼痛:常见于手术、创伤性操作、放射治疗、其他物理治疗以及药物治疗等抗肿瘤治疗所致。
3.非肿瘤因素性疼痛:由于患者的其他合并症、并发症以及社会心理因素等非肿瘤因素所致的疼痛。
(二)癌痛机制与分类。
1.疼痛按病理生理学机制,主要可以分为两种类型:伤害感受性疼痛和神经病理性疼痛。
(1)伤害感受性疼痛:因有害刺激作用于躯体或脏器组织,使该结构受损而导致的疼痛。伤害感受性疼痛与实际发生的组织损伤或潜在的损伤相关,是机体对损伤所表现出的生理性痛觉神经信息传导与应答的过程。伤害感受性疼痛包括躯体痛和内脏痛。躯体痛常表现为钝痛、锐痛或者压迫性疼痛,定位准确;而内脏痛常表现为弥漫性疼痛和绞痛,定位不够准确。
(2)神经病理性疼痛:由于外周神经或中枢神经受损,痛觉传递神经纤维或疼痛中枢产生异常神经冲动所致。神经病理性疼痛可以表现为刺痛、烧灼样痛、放电样痛、枪击样疼痛、麻木痛、麻刺痛、幻觉痛及中枢性坠胀痛,常合并自发性疼痛、触诱发痛、痛觉过敏和痛觉超敏。
2.疼痛按发病持续时间,分为急性疼痛和慢性疼痛。癌症疼痛大多数表现为慢性疼痛。慢性疼痛与急性疼痛的发生机制既有共性也有差异。慢性疼痛的发生,除伤害感受性疼痛的基本传导调制过程外,还可表现出不同于急性疼痛的神经病理性疼痛机制,如伤害感受器过度兴奋、受损神经异位电活动、痛觉传导中枢机制敏感性过度增强、离子通道和受体表达异常、中枢神经系统重构等。与急性疼痛相比较,慢性疼痛持续时间长,机制尚不清楚,疼痛程度与组织损伤程度可呈分离现象,可以伴有痛觉过敏和异常疼痛,常规止痛治疗往往疗效不佳。
三、癌痛评估
应该对癌症患者进行疼痛筛查,在此基础上进行详尽的癌痛评估。癌痛评估是合理、有效进行止痛治疗的前提,应当遵循“常规、量化、全面、动态”的原则。
(一)常规评估原则。癌痛常规评估是指医护人员主动询问癌症患者有无疼痛,常规性评估疼痛病情,并且及时进行相应的病历记录,一般情况下应当在患者入院后8小时内完成。对于有疼痛症状的癌症患者,应当将疼痛评估列入护理常规监测和记录的内容。进行疼痛常规评估时应当注意鉴别疼痛爆发性发作的原因,例如需要特殊处理的病理性骨折、脑转移、合并感染以及肠梗阻等急症所致的疼痛。
(二)量化评估原则。癌痛量化评估是指采用疼痛程度评估量表等量化标准来评估患者疼痛主观感受程度,需要患者的密切配合。量化评估疼痛时,应当重点评估最近24小时内患者最严重和最轻的疼痛程度,以及平常情况的疼痛程度。量化评估应在患者入院后8小时内完成。癌痛的量化评估,通常使用数字分级法(NRS)、面部表情评估量表法及主诉疼痛程度分级法(VRS)三种方法。
1. 数字分级法(NRS):使用《疼痛程度数字评估量表》(见图1)对患者疼痛程度进行评估。将疼痛程度用0-10个数字依次表示,0表示无疼痛,10表示能够想象的最剧烈疼痛。交由患者自己选择一个最能代表自身疼痛程度的数字,或由医护人员协助患者理解后选择相应的数字描述疼痛。按照疼痛对应的数字,将疼痛程度分为:轻度疼痛(1-3),中度疼痛(4-6),重度疼痛(7-10)。
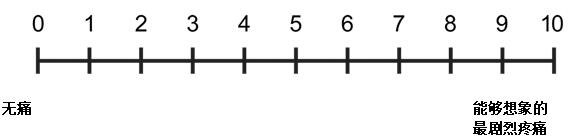
图1. 疼痛程度数字评估量表
2.面部表情疼痛评分量表法:由医护人员根据患者疼痛时的面部表情状态,对照《面部表情疼痛评分量表》(见图2)进行疼痛评估,适用于自己表达困难的患者,如儿童、老年人、存在语言文化差异或其他交流障碍的患者。
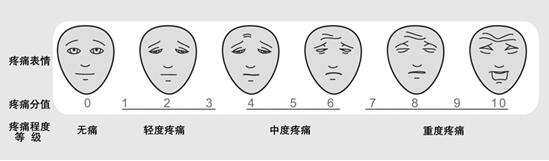
图2.面部表情疼痛评分量表
3.主诉疼痛程度分级法(VRS):主要是根据患者对疼痛的主诉,可将疼痛程度分为轻度、中度、重度三类。
(1)轻度疼痛:有疼痛,但可忍受,生活正常,睡眠未受到干扰。
(2)中度疼痛:疼痛明显,不能忍受,要求服用镇痛药物,睡眠受到干扰。
(3)重度疼痛:疼痛剧烈,不能忍受,需用镇痛药物,睡眠受到严重干扰,可伴有植物神经功能紊乱或被动体位。
(三)全面评估原则。癌痛全面评估是指对癌症患者的疼痛及相关病情进行全面评估,包括疼痛病因和类型(躯体性、内脏性或神经病理性),疼痛发作情况(疼痛的部位、性质、程度、加重或减轻的因素),止痛治疗情况、重要器官功能情况、心理精神情况,家庭及社会支持情况以及既往史(如精神病史,药物滥用史)等。应当在患者入院后8小时内进行首次评估,并且在24小时内进行全面评估,在治疗过程中,应实施及时、动态评估。
癌痛全面评估,通常使用《简明疼痛评估量表(BPI)》(见附件2),评估疼痛及其对患者情绪、睡眠、活动能力、食欲、日常生活、行走能力以及与他人交往等生活质量的影响。应当重视和鼓励患者表达对止痛治疗的需求和顾虑,并且根据患者病情和意愿,制定患者功能和生活质量最优化目标,进行个体化的疼痛治疗。
(四)动态评估原则。癌痛动态评估是指持续性、动态地监测、评估癌痛患者的疼痛症状及变化情况,包括疼痛病因、部位、性质、程度变化情况、爆发性疼痛发作情况、疼痛减轻和加重因素,止痛治疗的效果以及不良反应等。动态评估对于药物止痛治疗中的剂量滴定尤为重要。在止痛治疗期间,应当及时记录用药种类、剂量滴定、疼痛程度及病情变化。
四、癌痛治疗
(一)治疗原则。癌痛应当采用综合治疗的原则,根据患者的病情和身体状况,应用恰当的止痛治疗手段,及早、持续、有效地消除疼痛,预防和控制药物的不良反应,降低疼痛和有关治疗带来的心理负担,提高患者生活质量。
(二)治疗方法。癌痛的治疗方法,包括病因治疗、药物治疗和非药物治疗。
1.病因治疗。即针对引起癌痛的病因进行治疗。癌痛的主要病因是癌症本身和/或并发症等引起;需要给予针对性的抗癌治疗,包括手术、放射治疗、化学治疗、分子靶向治疗、免疫治疗及中医药等,有可能减轻或解除癌症疼痛。
2.药物治疗
(1)基本原则。根据世界卫生组织(WHO)《癌痛三阶梯止痛治疗指南》进行改良,癌痛药物止痛治疗的五项基本原则如下:
1)口服给药。口服方便,也是最常用的给药途径;还可以根据患者的具体情况选用其他给药途径,包括静脉、皮下、直肠和经皮给药等。
2)按阶梯用药。指应当根据患者疼痛程度,有针对性地选用不同性质、作用强度的镇痛药物。
①轻度疼痛:可选用非甾体类抗炎药物(NSAID)。
②中度疼痛:可选用弱阿片类药物或低剂量的强阿片类药物,并可联合应用非甾体类抗炎药物以及辅助镇痛药物(镇静剂、抗惊厥类药物和抗抑郁类药物等)。
③重度疼痛:首选强阿片类药,并可合用非甾体类抗炎药物以及辅助镇痛药物(镇静剂、抗惊厥类药物和抗抑郁类药物等)。
在使用阿片类药物治疗的同时,适当地联合应用非甾体类抗炎药物,可以增强阿片类药物的止痛效果,并可减少阿片类药物用量。如果能达到良好的镇痛效果,且无严重的不良反应,轻度和中度疼痛时也可考虑使用强阿片类药物。如果患者诊断为神经病理性疼痛,应首选三环类抗抑郁药物或抗惊厥类药物等。如果是癌症骨转移引起的疼痛,应该联合使用双膦酸盐类药物,抑制溶骨活动。
3)按时用药。指按规定时间间隔规律性给予止痛药。按时给药有助于维持稳定、有效的血药浓度。目前,缓释药物的使用日益广泛,建议以速释阿片类药物进行剂量滴定,以缓释阿片药物作为基础用药的止痛方法;出现爆发痛时,可给予速释阿片类药物对症处理。
4)个体化给药。指按照患者病情和癌痛缓解药物剂量,制定个体化用药方案。由于患者个体差异明显,在使用阿片类药物时,并无标准的用药剂量,应当根据患者的病情,使用足够剂量的药物,尽可能使疼痛得到缓解。同时,还应鉴别是否有神经病理性疼痛的性质,考虑联合用药的可能。
5)注意具体细节。对使用止痛药的患者要加强监护,密切观察其疼痛缓解程度和机体反应情况,注意药物联合应用时的相互作用,并且及时采取必要措施尽可能地减少药物的不良反应,以提高患者的生活质量。
(2)药物选择与使用方法 应当根据癌症患者疼痛的性质、程度、正在接受的治疗和伴随疾病等情况,合理地选择止痛药物和辅助镇痛药物,个体化调整用药剂量、给药频率,积极防治不良反应,以期获得最佳止痛效果,且减少不良反应。
1)非甾体类抗炎药物和对乙酰氨基酚。是癌痛治疗的常用药物。不同非甾体类抗炎药有相似的作用机制,具有止痛和抗炎作用,常用于缓解轻度疼痛,或与阿片类药物联合用于缓解中、重度疼痛。
非甾体类抗炎药常见有不良反应,包括消化性溃疡、消化道出血、血小板功能障碍、肾功能损伤、肝功能损伤以及心脏毒性等。这些不良反应的发生,与用药剂量和持续时间使用相关。使用非甾体类抗炎药,用药剂量达到一定水平以上时,再增加用药剂量并不能增强其止痛效果,可是药物毒性反应将明显增加。因此,如果需要长期使用非甾体类抗炎药或对乙酰氨基酚,或日用剂量已达到限制性用量时,应考虑更换为单用阿片类止痛药;如为联合用药,则只增加阿片类止痛药用药剂量,不得增加非甾体类抗炎药物和对乙酰氨基酚剂量。
2)阿片类药物。是中、重度癌痛治疗的首选药物。对于慢性癌痛治疗,推荐选择阿片受体激动剂类药物。长期使用阿片类止痛药时,首选口服给药途径,有明确指征时可选用透皮吸收途径给药,也可临时皮下注射用药,必要时可以自控镇痛给药。
① 初始剂量滴定。阿片类止痛药的有效性和安全性存在较大的个体差异,需要逐渐调整剂量,以获得最佳用药剂量,称为剂量滴定。对于初次使用阿片类药物止痛的患者,建议按照如下原则进行滴定:使用吗啡即释片进行治疗;根据疼痛程度,拟定初始固定剂量5-15mg,口服,Q4h或按需给药;用药后疼痛不缓解或缓解不满意,应于1小时后根据疼痛程度给予滴定剂量(见表1),密切观察疼痛程度、疗效及药物不良反应。第1天治疗结束后,计算次日药物剂量:次日总固定量=前24小时总固定量+前日总滴定量。次日治疗时,将计算所得的次日总固定量分6次口服,次日滴定量为前24小时总固定量的10%-20%。依法逐日调整剂量,直到疼痛评分稳定在0-3分。如果出现不可控制的药物不良反应,疼痛强度﹤4,应考虑将滴定剂量下调10-25%,并且重新评价病情。
表1. 剂量滴定增加幅度参考标准
|
疼痛强度(NRS) |
剂量滴定增加幅度 |
|
7~10 |
50%~100%
|
|
4~6 |
25%~50%
|
|
2~3 |
≤25% |
对于未曾使用过阿片类药物的中、重度癌痛患者,推荐初始用药时选择短效阿片类止痛药,个体化滴定用药剂量;当用药剂量调整到理想止痛及安全的剂量水平时,可考虑换用等效剂量的长效阿片类止痛药。
对于已经使用阿片类药物治疗疼痛的患者,可以根据患者的疗效和疼痛强度,参照表1的要求进行滴定。
对于疼痛病情相对稳定的患者,可以考虑使用阿片类药物缓释剂作为背景给药,在此基础上备用短效阿片类药物,用于治疗爆发性疼痛。阿片类药物缓释剂的剂量调整参考表1。
②维持用药。在我国常用的长效阿片类药物有吗啡缓释片、羟考酮缓释片和芬太尼透皮贴剂等。在应用长效阿片类药物期间,应备用短效阿片类止痛药,用于爆发性疼痛。当患者因病情变化,长效止痛药物剂量不足时,或发生爆发性疼痛时,立即给予短效阿片类药物,用于解救治疗及剂量滴定。解救剂量为前24小时用药总量的10%-20%。每日短效阿片解救用药次数≥3次时,应当考虑将前24小时解救用药换算成长效阿片类药按时给药。
阿片类药物之间的剂量换算,可参照换算系数表(见表2)。换用另一种阿片类药时,仍然需要仔细观察病情变化,并且个体化滴定用药剂量。
表2.阿片类药物剂量换算表
|
药物 |
非胃肠给药 |
口服 |
等效剂量 |
|
吗啡
|
10mg |
30mg |
非胃肠道:口服=1:3 |
|
可待因
|
130mg |
200mg |
非胃肠道:口服=1:1.2 吗啡(口服):可待因(口服)=1:6.5 |
|
羟考酮
|
10mg |
|
吗啡(口服):羟考酮(口服)=l.5-2:1 |
|
芬太尼透皮贴剂
|
25μg/h(透皮吸收) |
|
芬太尼透皮贴剂μg/h,q72h剂量=1/2 ×口服吗啡mg/d剂量 |
如需减少或停用阿片类药物,应该采用逐渐减量法,一般情况下阿片剂量可按照10%-25%/天剂量减少,直到每天剂量相当于30mg口服吗啡的药量,再继续服用两天后即可停药。
③不良反应防治。阿片类药物的常见不良反应,包括便秘、恶心、呕吐、嗜睡、瘙痒、头晕、尿潴留、谵妄、认知障碍以及呼吸抑制等。除了便秘之外,这些不良反应大多是暂时性的或可以耐受的。应把预防和处理阿片类止痛药不良反应作为止痛治疗计划和患者宣教的重要组成部分。恶心、呕吐、嗜睡和头晕等不良反应,大多出现在未曾使用过阿片类药物患者用药的最初几天。初用阿片类药物的数天内,可考虑同时给予甲氧氯普胺(胃复安)等止吐药预防恶心、呕吐,必要时可采用5-HT3受体拮抗剂类药物和抗抑郁药物。便秘症状,通常会持续发生于阿片类药物止痛治疗全过程,多数患者需要使用缓泻剂来防治便秘,因此,在应用阿片类药物止痛时宜常规合并应用缓泻剂。如果出现过度镇静、精神异常等不良反应,应当注意其他因素的影响,包括肝肾功能不全、高血钙症、代谢异常以及合用精神类药物等;同时,需要减少阿片类药物用药剂量,甚至停用和更换止痛药。
3)辅助镇痛用药。辅助镇痛药物,顾名思义能够辅助性增强阿片类药物的止痛效果,或直接产生一定的镇痛作用;包括抗惊厥类药物、抗抑郁类药物、皮质激素、N-甲基-D-天冬氨酸受体(NMDA)拮抗剂和局部麻醉药等。辅助镇痛药常用于辅助治疗神经病理性疼痛、骨痛和内脏痛。辅助用药的种类选择和剂量调整,也需要个体化对待。常用于神经病理性疼痛的辅助药物:
①抗惊厥类药物:用于神经损伤所致的撕裂痛、放电样疼痛及烧灼痛。
②三环类抗抑郁药:用于中枢性或外周神经损伤所致的麻木样痛、灼痛,该类药物也可以改善心情、改善睡眠。
对于癌痛采用药物治疗期间,应当在病历中及时、详细记录疼痛评分变化和药物的不良反应,以确保患者的癌痛获得有效、安全、持续控制或缓解。
3.非药物治疗。用于癌痛治疗的非药物治疗方法,主要有介入治疗、放疗(姑息性止痛放疗)、针灸、经皮穴位电刺激等物理治疗、认知-行为训练以及社会心理支持治疗等。适当地应用非药物疗法,可以作为药物止痛治疗的有益补充;而与止痛药物治疗联用,可能增加止痛治疗的效果。
介入治疗是指神经阻滞、神经松解术、经皮椎体成形术、神经损毁性手术、神经刺激疗法以及射频消融术等干预性治疗措施。硬膜外、椎管内或神经丛阻滞等途径给药,可通过单神经阻滞而有效控制癌痛,有利于减轻阿片类药物的胃肠道反应,降低阿片类药物的使用剂量。介入治疗前,应当综合评估患者的体能状况、预期生存时间、是否存在抗肿瘤治疗指征、介入治疗适应证、潜在获益和风险等。放疗(姑息性止痛放疗)常常用于控制骨转移或者肿瘤压迫引起的癌痛。
五、患者和家属宣教随访
(一)患者和家属宣教。癌痛治疗过程中,患者及其家属的理解和配合至关重要,应当有针对性地开展止痛知识宣传教育。重点宣教以下内容:鼓励患者主动向医护人员如实描述疼痛的情况;说明止痛治疗是肿瘤综合治疗的重要部分,忍痛对患者有害无益;多数癌痛可以通过药物治疗有效控制,患者应当在医师指导下进行止痛治疗,按要求规律服药,不宜自行调整止痛方案和药物(种类、用法和剂量等);吗啡及其同类药物是癌痛治疗的常用药物,在癌痛治疗时应用吗啡类药物引起“成瘾”的现象极为罕见;应当确保药物妥善放置,保证安全;止痛治疗时,要密切观察、记录疗效和药物的不良反应,及时与医务人员沟通交流,调整治疗目标及治疗措施;应当定期复诊或遵嘱随访。
(二) 患者随访。应当建立健全癌痛患者的随访制度。对于接受癌痛规范化治疗的患者进行定期的随访、疼痛评估并记录用药情况,开展患者教育和指导,注重以人文关怀,最大限度满足病人的镇痛需要,保障其获得持续、合理、安全、有效的治疗。
附件:1.《癌症疼痛诊疗规范(2018版)》编写专家委员会
2.简明疼痛评估量表(BPI)
3.常用癌痛治疗药物表
 |
附件1 《癌症疼痛诊疗规范(2018年版)》 |
 |
附件2 简明疼痛评估量表(BPI) |
 |
附件3 常用癌痛治疗药物表 |